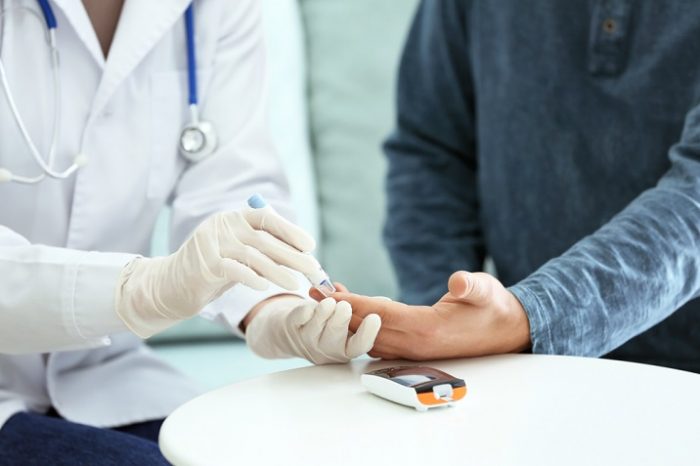
El
cribado de diabetes se debe llevar a cabo en pacientes con factores de riesgo; es decir, los que tengan antecedentes familiares de primer grado de
diabetes, antecedentes personales de
diabetes gestacional, presencia de
obesidad,
riesgo cardiovascular con algún evento vascular o coronario, tratamiento crónico con glucocorticoides o inmunosupresores...
La forma de llevarlo a cabo es con una
determinación de glucemia plasmática venosa en ayunas y
determinación de HbA1c.
Tras el diagnóstico, el primer paso es comenzar con
educación diabetológica sobre dieta y estilos de vida saludables.
Recibir una correcta educación en el área de la alimentación será un pilar fundamental para conseguir una buena respuesta a los tratamientos.
Está demostrado que el seguimiento de una dieta correcta en pacientes con
diabetes mellitus tipo 2, evitando hidratos de carbono simples de absorción rápida y alimentos con índice glucémico elevado, puede conseguir una mejoría de la hemoglobina glicosilada que oscila entre un 0,5 y un 2%.
La
actividad física es recomendable en todo paciente, evitando el sedentarismo. La OMS recomienda realizar una
actividad física moderada, dedicando al menos 150 minutos a la semana para su realización, repartidos en al menos 3 días a la semana.
Evaluación integral
El siguiente punto en la
evaluación integral del diabético será descartar la presencia de complicaciones asociadas a su enfermedad. Se debe valorar la presencia o no de
enfermedad cardiovascular establecida, evaluar su
función renal y si existe o no afectación renal de algún tipo, así como descartar otras
complicaciones microvasculares, como
neuropatía periférica o
retinopatía.
Por norma general, en un
diabético tipo 2 en el que se desconozca el tiempo de evolución de su diabetes será recomendable solicitar un fondo de ojo al diagnóstico para evaluar que no exista afectación ocular.
Elección del tratamiento
A continuación, hay que valorar y elegir el tratamiento más adecuado. Las guías actuales indican que si la
hemoglobina glicosilada es baja (por lo general, por debajo de 9%), el paciente podrá empezar con
antidiabéticos orales. Según la cifra de
hemoglobina glicosilada, se podrá empezar en monoterapia, se recomienda metformina como fármaco de primera elección, cuando la hemoglobina es inferior a 7,5%, o iniciar con varios fármacos
antidiabéticos orales combinados.
Si el paciente tiene
riesgo cardiovascular elevado habría que valorar añadir un segundo fármaco, lo más indicado un
ISGLT2 o un
agonista del GLP1, dependiendo de la presencia de obesidad, de disfunción ventricular, función renal, etc.
En caso de que el paciente al diagnóstico tenga síntomas de
insulinopenia (poliuria, polidipsia y pérdida de peso) se debería iniciar también
tratamiento con una insulina de acción basal.
Seguimiento
Una vez implantado el tratamiento, hay que revisarlo para ajustarlo a las necesidades de cada paciente.
Si el paciente tiene síntomas de
insulinopenia o no cumple objetivos de control metabólico con fármacos orales o
agonistas subcutáneos de GLP1, se debería añadir una
insulina de acción basal.
En este caso, se deberá instruir al paciente sobre el modo de conservación, administración y modificación de dosis de
insulina, en función de los
autocontroles de glucemia capilar que se realice.
Pauta de inicio
De inicio se comenzará con 0,2-0,3 unidades por kg de peso y día. Se ajustarán las
dosis de insulina dependiendo de los
controles de glucemia capilar en ayunas que se realice el paciente.
Por regla general, se le instruirá de que si los
controles de glucemia en ayunas sobrepasan ciertos límites (> 140 mg/dl) durante 3 días seguidos se deberá modificar las
dosis de insulina basal al alza, aumentando 2 unidades.
Por el contrario, si los
controles de glucemia en ayunas son <80 mg/dl deberá reducir su dosis; normalmente, 2 unidades menos.
Tras iniciar el
tratamiento insulínico el paciente debe ser reevaluado al cabo de 2-3 semanas con
autocontroles de glucemia, valorando si las dosis son adecuadas, si el paciente se la administra de forma adecuada o si tiene alguna duda sobre el tratamiento.
Posteriormente deberá evaluarse a los 3 meses de indicado el tratamiento con analítica de sangre que determine glucosa plasmática y niveles de A1c.
Tipos de insulina basal
Existen varios tipos de
insulina basal, la intermedia, los análogos de acción lenta o los análogos de acción ultralenta. Los análogos de acción lenta han demostrado una menor incidencia de
hipoglucemias nocturnas y sintomáticas que la NPH. Los
análogos de insulina ultralenta pueden ocasionar una menor tasa de
hipoglucemias que la
insulina glargina U100, si bien la diferencia es modesta y ocurre fundamentalmente durante el periodo de
insulinización.
En este contexto, hay que recordar que se debe tener precaución en no suprabasalizar a los pacientes. Se sospechará cuando la dosis de
insulina basal sea mayor de 0,5UI/Kg peso, exista una diferencia entre
glucemia prepandial-glucemia postprandial igual o mayor de 50mg/dl, una diferencia entre glucemia antes de acostarse-glucemia predesayuno igual o mayor de 50mg/dl, existan
hipoglucemias, tanto percibidas como inadvertidas, o alta variabilidad glucémica.
Para la elaboración de este artículo se ha contado con la colaboración de los doctores especialistas en Endocrinología Rosa Quilez Toboso, Silvia Aznar Rodríguez y Alberto Sanz Velasco, y los médicos de Familia Antonio Vicente Marín, Francisco Prieto Solera y Francisco Martin Ros, de Albacete, y Bettina Weber Serbán, Aurelio López Guerra, Elena García Fernández y Alba Martín González, de Madrid.